ENFERMEDADES A MENINGOCOCO
La primeras referencias de patología probablemente relacionadas con este microorganismo, se remontan al siglo XVI, aunque la descripción de una enfermedad que afectaba al sistema nervioso, pareciera coincidir con un cuadro de meningitis meningocóccica. Viesseux la menciona como fiebre cerebroespinal epidémica.
En 1806 se describieron brotes epidémicos en Nueva Inglaterra.
Agente Etiológico
Es un diplococo Gram negativo, bacteria aeróbica, inmóvil, capsulada no esporulada, llamado Neisseria meningitidis (Nm) o comúnmente, Meningococo. La mayoría de las especies del género Neisseria se incluyen en la flora bacteriana normal, tanto humana como animal. La transmisión de Nm se produce a través de la vía aérea superior, de persona a persona, existiendo portadores sanos que transportan la bacteria en su mucosa respiratoria. Puede haber transmisión sexual del meningococo, lo que genera una doble portación.
Presenta 12 serogrupos definidos por el polisacárido capsular: A, B, C, E29, H, I, K, L, X, Y, Z, W135.
Los A, B, C, Y y W135 son responsables del 90% de las enfermedades meningocóccicas a nivel global. El A ha sido responsable de los brotes en África Ecuatorial, Oriente Medio y Sudeste Asiático. El B, de los últimos brotes producidos en Cuba, Sudamérica, Australia y algunas regiones de Europa. El C se asocia a brotes y prevalece en América del Sur, aunque muestra un notable crecimiento en los últimos años tanto en Europa como en Canadá. El resto son de menor virulencia pero con algún índice de mortalidad. Se observa el aparente aumento de incidencia de un clon virulento: el ET-15.
El W135 fue el responsable de los brotes en Arabia Saudita, durante las peregrinaciones a la Meca (2000/2001) y comienza a aparecer en Sudamérica. En Chile, del año 2012 al 2017, la prevalencia le correspondió al serogrupo W mientras que en Brasil entre 2007 y 2013, la prevalencia fue del C.
Epidemiología
Está ubicada entre las diez principales enfermedades del ser humano según la OMS, y debe ser considerada una emergencia infectológica, por su alta letalidad. Las infecciones son más frecuentes en invierno y primavera y por lo común afectan a niños de corta edad, pero no hay un grupo etáreo que quede exento de esta enfermedad. En períodos no epidémicos, el 25% de los afectados son menores de 1 año, el 50% menor a 3 años y el 80% menor a 15 años.
El serogrupo B es la causa habitual en los menores de 4 años, mientras que el C en los que superan esa edad. Suelen aparecer brotes epidémicos en forma esporádica que implican un incremento de las tasas de incidencia cada 8 a 12 años.

Es una enfermedad de baja incidencia en los países desarrollados. La enfermedad se manifiesta en el 80-85% de los casos en forma de meningitis, aunque puede presentarse como un proceso febril sin foco, con buen estado general hasta con un cuadro de sepsis fulminante con altas tasas de mortalidad. Actualmente se están presentando brotes de meningitis en ciertas comunidades cerradas o semi-cerradas (ej.: estudiantes), especialmente anglo-sajonas, pero en el tercer mundo dónde las condiciones de hacinamiento son un factor agravante, adquiere suma importancia: es conocido el "cinturón del Sahara", en dónde la enfermedad es endémica, aunque a predominio del grupo A. Allí, la incidencia de la enfermedad es de 1.000 casos cada 100.000 habitantes.
El único reservorio es el hombre y se transmite de persona a persona (por gotas de Pflügge o secreciones nasofaríngeas). Generalmente no pasa de una infección banal de las vías aéreas superiores, pero en unos pocos casos se produce la enfermedad invasiva o meningitis.
La edad es el principal factor que determina el riesgo de infección. Debido al pasaje transplacentario de anticuerpos IgG maternos, el recién nacido está protegido contra la enfermedad (inmunización pasiva). Por ello la población de mayor riesgo es la del grupo entre los 6 meses y 4 años. La inmunodeficiencia es un factor de riesgo: deficiencias primarias humorales o combinadas (deficit de complemento, asplenia anatómica o funcional, enfermedades oncohematológicas y diferentes hipogammaglobulinemias).

La portación habitual en períodos interepidémicos es del 1 al 15%, pudiendo superar el 30% en convivientes (el portador tiene 200 a 1.000 posibilidades más que el resto de padecer la enfermedad), aunque durante un brote en grupos cerrados puede llegar al 50%. Por otra parte, factores como el humo (cigarrillo, carbón, leña, etc.) e infecciones virales pueden incrementar la portación.
Un trabajo norteamericano, concluyó que los alumnos internados en colegios, tienen tres veces más riesgo de padecer una meningococcemia que aquéllos que viven fuera del establecimiento.
Clínica
La infección aguda de las meninges se produce luego de una incubación de 3 a 10 días y un período de contagio de hasta no menos de 48 horas de instaurado el tratamiento específico. Es de comienzo repentino, con hipertermia, cefalea intensa, náuseas o vómitos, fotofobia, rigidez de nuca o envaramiento, mal estado general y un signo que la define: petequias (pequeñas hemorragias puntiformes). La evolución, sin tratamiento, es muy rápida y letal.
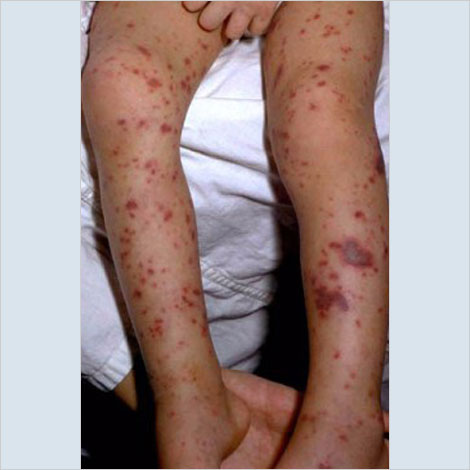
En épocas pasadas, la tasa de letalidad superaba el 50%, pero el diagnóstico temprano y los antibióticos modernos hicieron que esa tasa descendiera a menos del 10%.
La enfermedad por Meningococo puede desarrollarse en forma asintomática o como patologías no severas; pero las formas llamadas invasivas (meningococcemias) siguen siendo muy graves y con alta mortalidad (18% y más).
Se estima que el 20% de los casos de meningitis bacteriana son meningocóccicos, y de éstos, el 20% corresponde al meningococo C. La letalidad oscila en el 10%, con un porcentaje de secuelas del 5 al 10% (especialmente auditivas y neurológicas).
Es una enfermedad que causa gran alarma entre la población común y la comunidad profesional.
Formas de presentación:
- Bacteriemia o bacteriemia oculta.
- Meningoencefalitis purulenta o líquido claro.
- Sepsis.
- Meningococcemia crónica.
Situación en el mundo
En abril del 2000, varios casos de meningitis producidos por el serogrupo W135 fueron reportados desde distintos países, creando una alerta, ya que ésta no era una cepa habitual en las epidemias. La aparición prácticamente simultánea de unos cuarenta casos en Gran Bretaña, Francia, Países Bajos y Omán tenían como punto en común la peregrinación a La Mecca. Luego se sumaron tres casos en Estados Unidos, con el mismo origen.
Se confirmó posteriormente que en Arabia Saudita se habían producido alrededor de 200 casos de enfermedad meningocóccica, de los cuáles 30 correspondían al serogrupo W135. En el 2001, a pesar de todas las precauciones tomadas, la gran congregación de peregrinos volvió a ser un buen terreno para el meningococo, con predominio absoluto de la cepa mencionada.
Todos los años, se producen brotes de meningitis meningocóccica en el centro, este y oeste de África.
En los años 2001, 2002 y 2003, se hicieron evidentes los brotes por meningococo del tipo C en comunidades de estudiantes, en países como Estados Unidos, Inglaterra, Australia y Canadá, que incorporaron a sus esquemas oficiales vacunas antimeningocóccicas.
Se estima que se producen unos 120.000 casos de meningitis y sepsis causadas por Neisseria meningitidis.
Situación en Argentina
En la Argentina, los más habituales en los últimos años son el B (más del 50%) y el W135, a quienes les siguen el C y el Y. Durante 1974, como consecuencia de la gran epidemia desatada en Brasil, se produjo un brote de meningococo tipo C, que afectó principalmente a la ciudad de Buenos Aires y su conurbano. Un seguimiento hecho en el Hospital de Niños "Dr.Ricardo Gutiérrez" marcó que el 53% de los afectados eran menores de 3 años.
Durante 2008, se registraron 146 casos de meningitis y otras formas invasivas por Nm. En el año 2012 se notificaron 858 casos de meningitis bacterianas y 821 casos en el 2013. Se debe tener en cuenta que en los últimos años la disponibilidad de mejor metodología diagnóstica y mejores circuitos de información podría determinar un mayor número de casos notificados, aunque como vemos las tasas de incidencia se mantienen estables (SAP).
Por ésto, es muy importante reforzar la vigilancia epidemiológica, el diagnóstico etiológico y el tratamiento precoz, así como también el control de brotes Prevención de la Enfermedad Meningocóccica - Vacunas disponibles / Comité de Infectología de la Sociedad Argentina de Pediatría SAP
Manejo de Brotes
Es una de las enfermedades que más preocupa a la población, lo que hace que cuando se presenta un caso en determinada comunidad o ciudad, se genere una situación de emergencia que a veces provoca acciones apresuradas, incorrectas o exageradas; generalmente por presión de la propia población y/o escasa o deficiente información hacia ella. Por ello es muy importante la rápida detección de los casos, su seguimiento epidemiológico y la toma de decisiones adecuadas, acompañadas de la comunicación profesional idónea y clarificadora.
-
Definición de brote: cuando la tasa de ataque supera los 10 casos por cada 100 mil habitantes en un área determinada, existiendo relación epidemiológica entre los casos y el predominio de serogrupo. Al existir vigilancia epidemiológica activa, en caso de duplicarse la tasa de incidencia por edad, también se considera brote.
- Evolución y manejo (pasos básicos):
- Reforzar la vigilancia activa.
- Detección de casos y su confirmación bacteriológica.
- Tratamiento adecuado de los enfermos.
- Quimioprofilaxis y observación cuidadosa de los contactos.
- Investigar vínculos entre los casos.
- Determinar si el brote sospechoso se relaciona con algún ente en especial.
- Definir población de riesgo.
- Calcular la tasa de ataque.
- Seleccionar el grupo a vacunar.
Fuente: Varias - Recopilación propia de datos - SAP - OMS - Ministerio de Salud.
Contenido actualizado el January 5, 2021, 5:01 pm







